この記事では骨粗しょう症(骨粗鬆症)・顎骨壊死と歯科治療について、これまでの私の臨床経験と知見、ガイドラインを中心に分かりやすくまとめました。
顎骨壊死の名称に関して
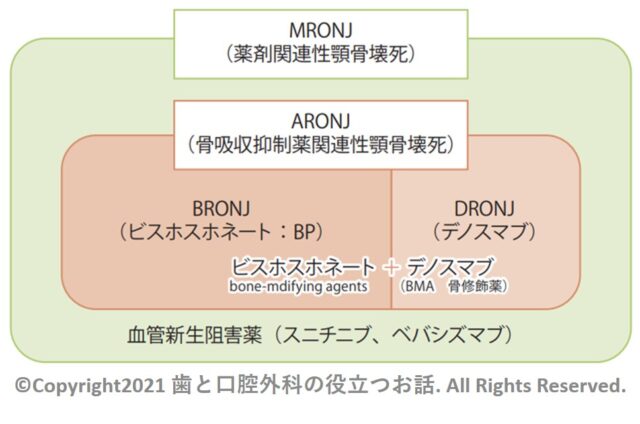
・顎骨壊死は骨吸収を抑制する薬剤に関連して生じる顎骨の壊死のことで、骨吸収抑制薬関連顎骨壊死、Anti-resorptive agent-related Osteonecrosis of the Jaw(ARONJ)のことです。
・ビスホスホネート(BP)製剤によるものをBP-Related Osteonecrosis of the Jaw(BRONJ)、デノスマブによるものを denosumab-related ONJ(DRONJ)と呼びます。
・抗がん薬と併用される血管新生阻害薬や分子標的治療薬でも生じるため、米国口腔顎顔面外科学会では薬剤関連顎骨壊死Medication-related ONJ(MRONJ)と呼ばれています。
・BRONJ+DRONJ=ARONJ⊆MRONJ
・つまり、ビスホスホネート(BP)製剤によるBRONJとデノスマブによるDRONJをまとめた骨吸収抑制薬によるものをARONJといい、他の血管新生阻害薬などの薬剤全般によるものをMRONJといいます。
骨吸収抑制薬剤の薬剤に関して
骨粗しょう症の骨吸収抑制薬にはBPとデノスマブの2種類があります。
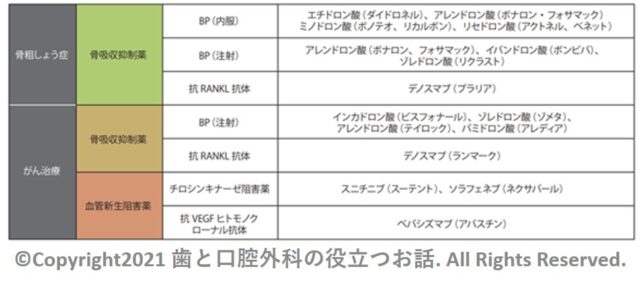
①ビスホスホネート(BP)
・BPは破骨細胞の活動を阻害し、骨吸収を抑える薬剤で、骨粗しょう症などの骨脆弱性を呈する疾患の治療に用いられます。
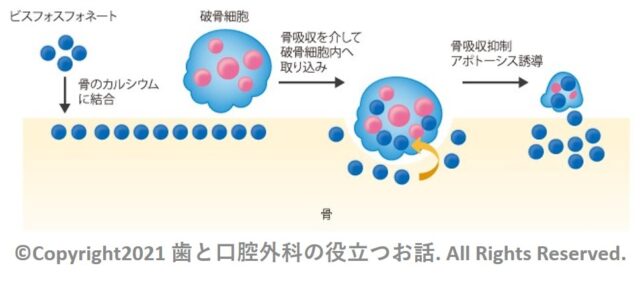
作用機序
1) 投与されたビスフォスフォネート(BP)は骨のカルシウムに結合して骨に沈着する。
2) 破骨細胞が骨を破壊した際に、骨に沈着していたビスフォスフォネート(BP)も遊離し,破骨細胞に取込まれる。
3) 破骨細胞の細胞骨格障害やアポトーシスが誘導され、骨吸収抑制作用を発揮する。
②デノスマブ(プラリア・ランマーク)
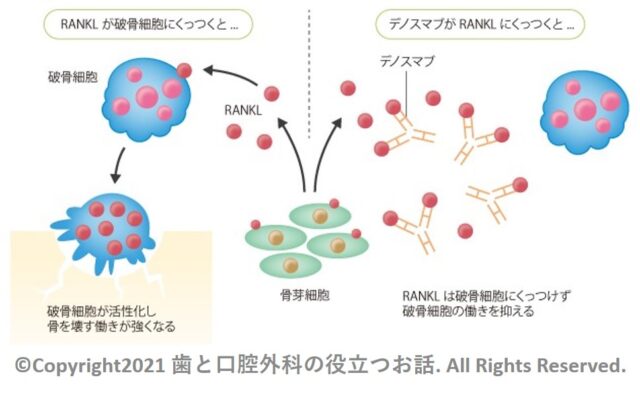
・骨芽細胞や間葉系細胞、癌が産生するreceptor activator of nuclear factor κB ligand(RANKL)は破骨細胞への分化を誘導し活性化させます。
・デノスマブはRANKLを阻害することでで破骨細胞へシグナル伝達を抑制し、骨の吸収を抑えます。
作用機序
1) 骨芽細胞や癌がRANKLを産生する。
2) RANKLが破骨細胞前駆細胞のRANKL受容体に結合する。
3) 前駆細胞から破骨細胞への分化や破骨細胞の機能が亢進される。
抗RANKL抗体であるデノスマブは産生されたRANKLに結合することで、RANKL受容体に結合することを阻害します。その結果、破骨細胞への分化や機能を抑制します。
③顎骨壊死と関連のない薬剤
・骨粗しょう症で使用されるビタミンD製剤、エストロゲン製剤、テリパラチド(商品名:テリボン・フォルテオ)などは使用しても顎骨壊死は起こりません。
・ビスホスホネート(BP)やデノスマブなどと一緒に休薬しない様にしましょう。
ARONJの診断基準
以下の3項目を満たす場合にARONJと診断します。
①BPまたはデノスマブによる治療歴がある。
②顎骨への放射線照射歴がなく、顎骨病変が癌転移ではない。
③8週間以上持続して、顎顔面領域に骨露出を認める(ただし、ステージ 0はこの基準は適用されない)。
臨床症状と病期分類

①症状
・ARONJの典型的な症状は歯肉の疼痛や腫脹、感染,歯の動揺、排膿、骨露出を認めます。
・歯科治療、口腔外科手術に関連して生じ、治癒傾向のみられない骨露出を認めた場合にはARONJを疑います。
②病気分類
・ステージ0: 骨露出、骨壊死を認めない。ARONJ様症状:深い歯周ポケット、歯牙動揺、腔粘膜潰瘍、膿瘍形成、下唇の感覚鈍麻や麻痺(Vincent症状)を呈する。
・ステージ1:無症状で感染を伴わない骨露出、骨壊死。
・ステージ2:感染を伴う骨露出、骨壊死。
・ステージ3:疼痛、感染を伴う骨露出、骨壊死で、以下のいずれかを伴うもの。病的骨折、外歯瘻、または下顎下縁にいたる骨吸収と破壊。
発生機序
・明らかにはされていないが、BPによる過度の破骨細胞の抑制や血管新生抑制作用、口腔細菌による感染などが影響していると考えられています。
発生頻度
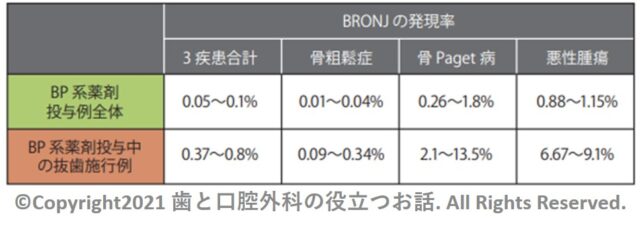
・国内のBRONJの発生頻度は不明です。
・下記の2004-2005年頃のオーストラリアのBRONJの調査結果では、①抜歯施行例は頻度が高くなる。②骨粗しょう症の抜歯時は0.09~0.34%とそれほど高くはないが、悪性腫瘍での抜歯時は6.67~9.1%と発生率がかなり上昇しています。
・よって、骨粗しょう症と悪性腫瘍の顎骨壊死は区別して考える必要があります。
・4年以上の服用で顎骨壊死のリスクが上昇し始めるという報告もあります。
骨吸収抑制薬投与時の治療法
①治療時のポイント
・原則的には歯科治療の前にBPを休薬する必要はないとされています。そして、悪性腫瘍に伴う高カルシウム血症や骨関連事象(骨折や痛み)のリスクが高い患者においても骨吸収抑制薬の治療継続が優先されます。理由として,休薬することで生じる骨折リスクの上昇の方が、顎骨壊死の予防効果というベネフィットを上回るということです。
・顎骨壊死は感染が引き金となって発症・増悪します。したがって、予防のために術前後の抗菌薬投与、口腔衛生の改善と感染対策を徹底することが重要となります。
②投与開始時に気を付けること
・医科主治医と緊密な連携をとることが重要です。
・患者に骨吸収抑制薬治療のベネフィトとARONJの情報提供を行います。
・BP製剤やデノスマブ等の投与開始前までに歯科治療を終了します。目安としては抜歯部位の粘膜形成が完了する2週間後か、骨が十分に治癒するまでです。
・ただし、早急に治療介入が必要な場合には、平行して治療を行っていきます。
③投与中に気を付けること
・原則的にはBP製剤の休薬は不要です。悪性腫瘍に伴う高カルシウム血症や骨関連事象(骨折や痛み)のリスクが高い患者においても骨吸収抑制薬の治療継続が優先されます。
・できるだけ保存的に、やむを得ない場合は侵襲的歯科治療を進めます。その場合には必ず患者にARONJのリスクの説明をします。
・骨粗しょう症の注射用BP治療中に侵襲的歯科処置が必要な場合は、創部が治癒するまでは注射用BPの延期を検討することも必要です。
・骨粗鬆症患者に対するデノスマブの投与は6カ月ごとであり、デノスマブの血中半減期が約1カ月であることなどを加味して、歯科治療の時期や内容を検討します。
・侵襲的歯科治療においては、徹底した感染源の除去、感染予防を尽くしての治療をします。
・定期的な口腔内診査と口腔ケアを行い、良好な口腔内衛生状態を維持します。
④休薬を考慮する場合
・ステロイドを併用、または経口BP投与が3年以上等のリスク因子を持つ場合で歯科処置に時間的猶予がある場合は休薬を考慮します。
・休薬期間に関しては、歯科処置前の少なくとも3ヵ月間は経口BP製剤の投与を中止します。
・骨吸収抑制薬再開時期は十分な骨性治癒が見られる2カ月前後が望ましいですが、主疾患の病状により早期の再開を要する場合には、術創部の上皮化が終了する2週間を待ち、創部に感染がないことを確認したうえで投与を再開します。
ARONJの治療と管理

①基本指針
・歯科医師は、医科主治医と連携し休薬可能かを確認する場合があります。
・口腔外科治療が完了するまでの間、BPあるいはデノスマブの休薬が望ましいです。
・ただし、発症したとしても生命予後に影響することは少なく、癌や骨粗しょう症などの原疾患の治療が優先される場合が多いです。
②ARONJ基本的治療方針
・下記内容はいずれも確固とした医学的エビデンスによって有効性が証明されているものではなく、これまでの報告、専門家の意見を集約したもので3項目に集約されます。
1)骨壊死領域の進展を抑える。
2)疼痛、排膿、知覚異常などの症状の緩和と感染制御により患者のQOLを維持する。
3)患者教育および経過観察を定期的に行い、口腔管理を徹底する。
③ ステージングに沿ったARONJの治療
1)骨全てのステージで共通する治療:
・歯、歯周疾患の積極的治療
・抗菌性洗口剤使用による口腔衛生状態の改善
・抗菌薬投与(BRONJ患者に対して2-10 週間の抗菌薬投与で症状改善の報告あり)
・分離した腐骨は除去し、軟組織の治癒を促進させ、かつONJの進展を防ぐ。
2)ステージ 1 に関しては保存的療法が推奨されている。
3)ステージ 2、3 に対しては外科的療法を推奨されている。外科的療法とは病変部の完全 切除と創部の閉鎖が重要である。また、露出壊死骨内の症状のある歯は抜去を検討する。
その他の治療法としてテリパラチド、低出力レーザー療法、高圧酸素療法、血小板由来増殖因子(PDGF)の局所投与などの治療も試みられているが、有用性はまだ不明である。
医科歯科連携の今後の課題
・歯科医師はARONJ発生と関連しない骨粗鬆症治療薬の休薬を求めることがしばしば見られています。したがって、BPとデノスマブ以外の骨粗鬆症治療薬はARONJとは関連しないことの再認識が必要です。
・医師と歯科医師との連携がとれてない場合が多く、ARONJの発生増加の一因となっていることもあります。今まで以上に医科と歯科の緊密な連携で予防、治療するチーム医療体制を構築することが望まれます。
・医科歯科連携の欠如によって患者が適切な治療を受けられず、不利益をこうむることを防止しなければなりません。
・歯科医師もARONJ発生リスクと骨折予防のベネフィット、ARONJの発生頻度、骨吸収抑制薬の作用機序および適応症を正確に理解し、過敏に顎骨壊死発生を恐れることなく、患者に対して適切な歯科治療を進めることが望まれます。
休薬に関しての議論

・休薬が顎骨壊死発生を予防するかは不明です。
・BPは骨に長期間残留するため短期休薬での予防効果は不明であり、骨粗鬆学会の調査結果でも休薬による顎骨壊死の減少は認めていません。
・休薬により骨粗しょう症患者での症状悪化や骨折リスクが増大します。
・感染が引き金になるため、歯科治療前に感染予防を十分行えば発生は減少します。
・米国歯科医師会では、BRONJは最大でも0.1%の発生率であり休薬の効果も不明であることから、骨吸収抑制薬の骨折予防のベネフィットの方が上回るとの見解を示しています。
・米国口腔顎顔面外科学会(AAMOS)が提唱する骨吸収抑制薬投与が4年以上の場合、顎骨壊死のリスク因子を有する骨粗鬆症患者に侵襲的歯科治療を行う場合には、骨折リスクを含めた全身状態が許容すれば2カ月前後の骨吸収抑制薬の休薬について主治医と協議、検討することを提唱しており、日本口腔外科学会はこれを支持しています。
まとめ
・ポジションペーパーによると、原則として医科主治医の判断によりますが、BPの休薬は不要とされています。
・ただし、BPの休薬を考慮する場合やデノスマブに関しても治療時期に関してなどの記載もあり、医科主治医との連携が重要となります。
・顎骨壊死の発生に注意し、事前に患者にその可能性に関して説明しておくことが大切です。
この記事が少しでも参考になれば幸いです。
【参考文献】
・ビスホスホネート系薬剤と顎骨壊死(日本口腔外科学会監修)
・骨吸収抑制薬関連顎骨壊死の病態と管理:顎骨壊死検討委員会ポジションペーパー2016(顎骨壊死検討委員会編)
・全国共通がん医科歯科連携講習会テキスト第二版(国立がん研究センター編)
・最新口腔外科学第5版(榎本昭二他、医歯薬出版株式会社)


コメント